
 КОРЗИНА
КОРЗИНА
Доктор Дэвид Фурзе и Керстин Кресс демонстрируют, как они выполнили сложные эстетические требования, чтобы поразить своего пациента и судей премии в области эстетической стоматологии, присуждаемой FMC.
Приживаемость зубных имплантатов хорошо известна: 10-летняя приживаемость составляет 95-98%*. Критерии успеха имплантатов, основаны на биологических и функциональных аспектах интеграции имплантата и его приживаемости. С эквивалентно высокой приживаемостью дентальных имплантатов в эстетической зоне изменились и критерии успеха лечения.
Эта статья продемонстрирует, как авторы справились с этими проблемами, чтобы обеспечить пациенту восстановление имплантата, которое обеспечило успешный эстетический результат и хорошие шансы на долгосрочную приживаемость.
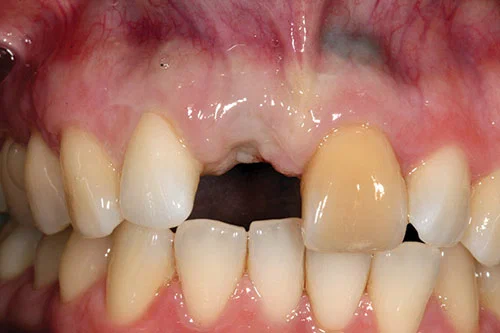
Эта 38-летняя женщина была направлена для установки одного имплантата для замены правого верхнего центрального резца. Оба ее верхних центральных зуба были травмированы во время игры в хоккей в подростковом возрасте. Оба центральных резца были запломбированы и имели изменение цвета. Эти зубы причиняли ей боль, и она страдала рецидивирующими инфекциями. Верхний левый центральный резец был удален.
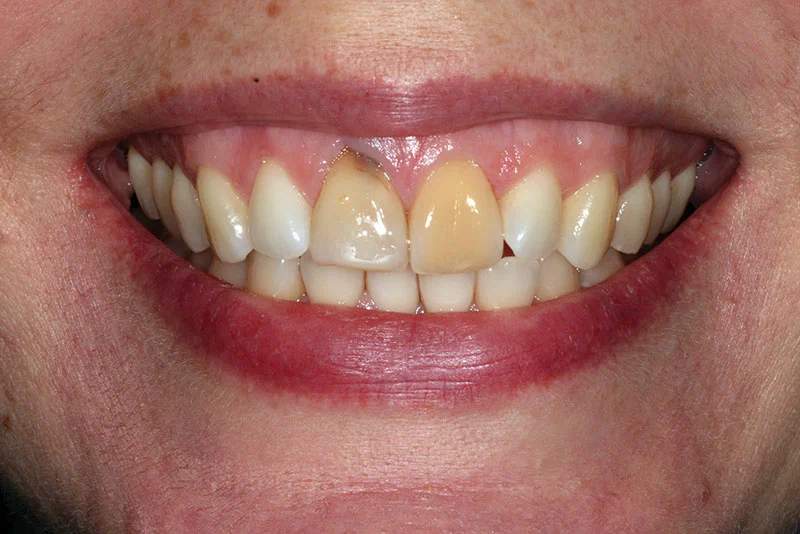
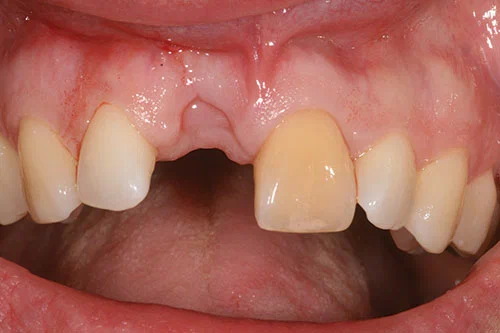
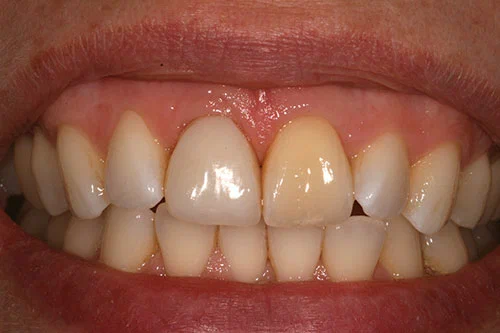
При внешнем осмотре (Рисунок 1) выявлена очень высокая линия улыбки. При улыбке был виден полный контур десны. Помимо представленной жалобы, у пациентки не было очагов воспаления или заболеваний пародонта. У нее был дефект мягких тканей, связанный с верхним правым центральным резцом, и изменение цвета верхнего левого центрального резца. Было отмечено резцовое соотношение 1 класса.
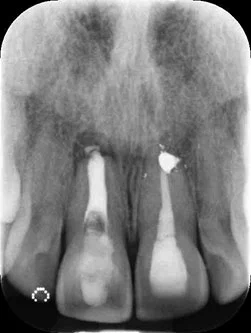
На рис. 2 показана предоперационная рентгенограмма, а в табл. 1 показана оценка эстетического риска, проведенная Международной командой имплантологов (ITI).
Зуб удалили, установили иммедиат-протез. Операция по имплантации была проведена через 6 недель (рис. 3 и 4) после удаления зуба в соответствии с протоколом ранней имплантации. Немедленно установленные и немедленно восстановленные имплантаты не рассматривались из-за повышенного уровня эстетического риска.
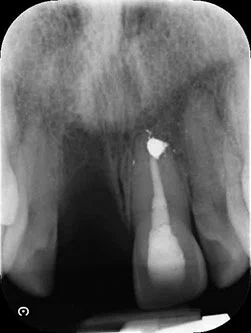
Антибиотики широкого спектра действия (разовая доза: 3 г амоксициллина перорально) вводили пациенту за 1 час до процедуры, а затем по 500 мг амоксициллина каждые 8 часов в течение первой послеоперационной недели.
Перед операцией пациентке провели полоскание рта 0,2% раствором хлоргексидина в течение 1 минуты. Местную анестезию осуществляли путем инфильтрации артикаина гидрохлоридом 4% вместе с адреналином (эпинефрином) в соотношении 1:100000.
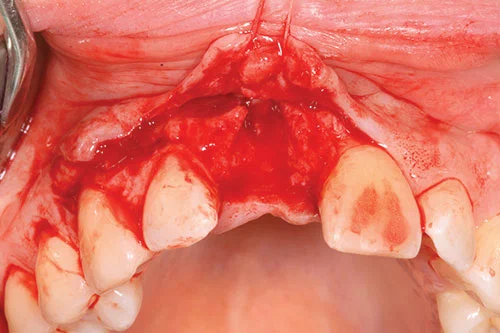
Надкостничный лоскут на всю толщину был поднят посредством крестообразного разреза, который располагался нёбно от среднего гребня и завершался внутрищелевыми разрезами на соседних зубах. Лоскут освобождали с одной стороны с помощью вертикальных расходящихся разрезов, начиная с основания соседних межпроксимальных сосочков, для создания треугольного лоскута (фото 5). Лоскут оттягивали с помощью шовного материала.
Был установлен имплантат. Подготовка ложа имплантата соответствовала рекомендациям производителя. Шейка имплантата располагалось примерно на 3 мм ниже предполагаемого пришеечного края будущей реставрации. Имплантат располагали на расстоянии не менее 1 мм от соседних корней и располагали на расстоянии 1–1,5 мм от предполагаемой точки выхода. Длинная ось имплантата выведена через предложенную цингулюмную часть коронки. Был установлен формирователь десны диаметром 2 мм, чтобы обеспечить закрытие лоскута без натяжения в соответствии с протоколом установки полностью погруженного имплантата (рис. 6-8).
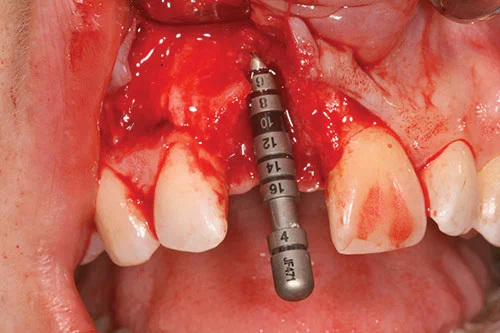
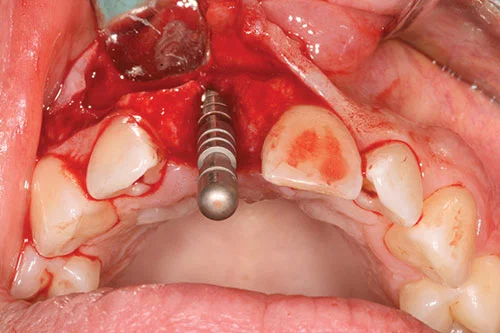
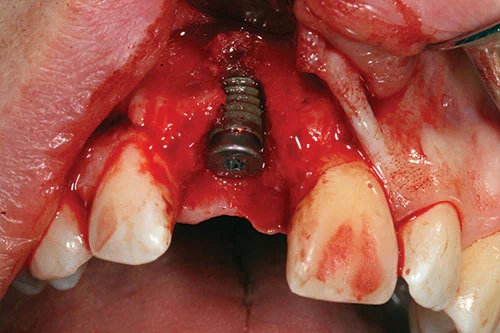
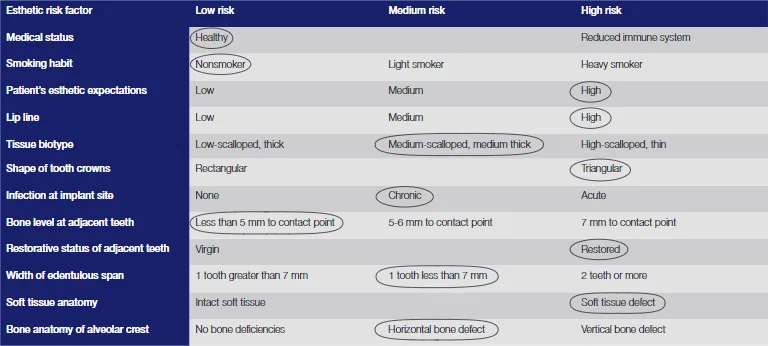
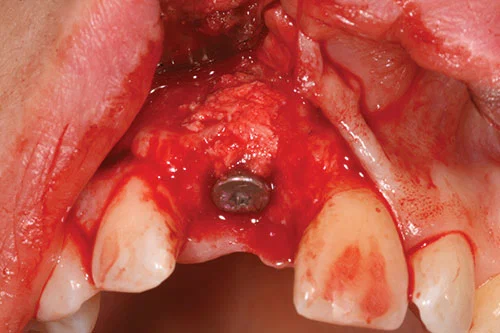
Аутогенная костная стружка была сначала собрана из канавок спиральных буров и собрана, где был возможен доступ из передней части носовой кости. Аутогенные костные стружки помещались на открытую поверхность имплантата (рис. 9) в случае любых дефектов расхождения или фенестрации. Дальнейшее контурирование гребня было выполнено слоем депротеинизированного минерала бычьей кости поверх уже размещенных аутогенных костных стружек (рис. 10).
Он, в свою очередь, был покрыт двойным слоем коллагеновой мембраны размером 25 мм x 25 мм (рис. 11). Свободный от натяжения лоскут создавали путем рассечения надкостницы у основания лоскута с помощью скальпеля 15. Лоскут располагали коронарно и ушивали проленовыми швами 5,0. При реконструкции сосочка использовали вертикальные подвесные швы с одиночными узловыми швами для разгрузочных разрезов.
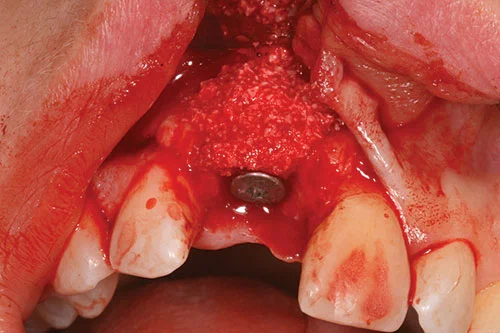
Пациентке был назначен парацетамол (1 г каждые 6 ч перорально) и ибупрофен (400 мг каждые 8 ч перорально) для обезболивания по ее усмотрению. Ей было рекомендовано воздержаться от чистки зубов в прооперированной области и полоскать рот 0,2% раствором хлоргексидина биглюконата 3 раза в день в течение одной недели. Во избежание послеоперационной инфекции пациентка получала системные антибиотики: амоксициллин по 500 мг каждые 8 ч в течение одной недели после операции.
По истечении первой недели пациентке было рекомендовано возобновить нормальные процедуры гигиены полости рта, включая полную гигиену полости рта, и прекратить полоскание рта хлоргексидином. Все швы были сняты при осмотре через 14 дней после операции.
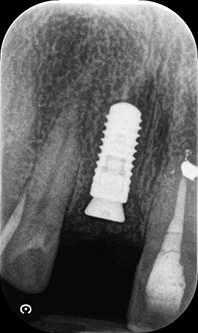
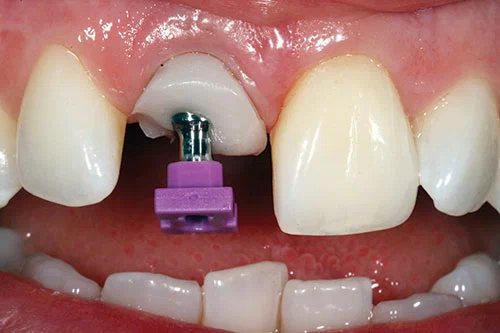
Через 12-16 недель после заживления (рис. 12 и 13) доступ к имплантату осуществлялся с помощью d-образного разреза, не доходящего до соседнего сосочка. Заживляющий абатмент диаметром 2 мм был заменен на конический защитный диаметром 4 мм для заживления мягких тканей в течение еще одной недели.
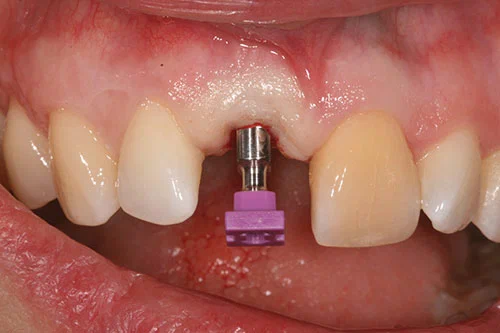
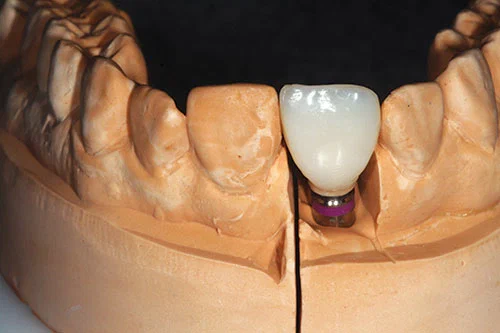
Временная реставрация с опорой на имплантаты представляла собой изготовленную в лаборатории композитную коронку с винтовой фиксацией. Оттиск закрытой ложкой (рис. 14) был снят в полиэфире с использованием стандартной ложки.
Временный цилиндр был модифицирован дентинно-эмалевым композитом для достижения оптимальной эстетики и профиля прикуса. Временная коронка была установлена и затянута с усилием 15 Н/см (фото 15).
Кондиционирование периимплантатных тканей (рис. 16-18) проводили, используя технику динамической компрессии с последовательной репозицией временной реставрации. Временные коронки оставляли на месте на 6 месяцев, чтобы обеспечить формирование мягких тканей.
Во время фазы восстановления мягких тканей параллельно завершено внутреннее и внешнее отбеливание верхнего левого центрального резца. Все реставрационные процедуры были выполнены под коффердамом. Гуттаперчу запечатывали модифицированным смолой стеклоиономерным цементом и внутренним отбеливателем (16% пероксид карбамида) в полость доступа. Затем полость доступа была восстановлена промежуточным реставрационным материалом (IRM).
Пациентка завершила наружное отбеливание с использованием каппы для отбеливания и 16% перекиси карбамида на ночь. Временные реставрации были удалены вместе с отбеливателем под коффердамом. Затем в полость помещали композит.
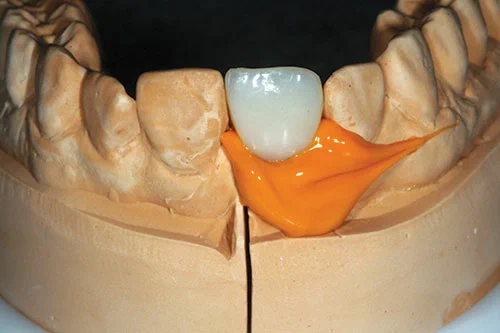
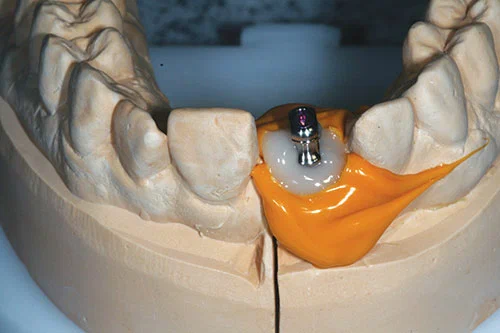
Индивидуальный слепочный трансфер был изготовлен путем удаления временных коронок и установки их на исходную модель (фото 19). С апикальной половины временной реставрации был снят оттиск легкого быстротвердеющего силикона (фото 20). Временная реставрация была заменена во рту пациента для предотвращения коллапса мягких тканей.
Слепочные колпачки открытой ложки были установлены на слепок с заметными пустотами между колпачком и силиконовым индексом. Акриловые временные коронки и мостовидные протезы были поставлены в образовавшееся пространство, чтобы настроить слепочный трансфер и точно зафиксировать профиль временной конструкции (фото 21).
Индивидуальный оттискной цилиндр был перенесен пациенту для поддержки мягких тканей (фото 22). С помощью индивидуальной ложки был снят полиэфирный оттиск, после чего был сделан гидроколлоидный оттиск временной реставрации.
Клинические фотографии были предоставлены в зуботехническую лабораторию в качестве дополнительных рекомендаций относительно формы и цвета соседних зубов, а также контуров десны. Абатменты были разработаны с использованием CAD системы. Затем были продублированы точные профили появления.
Коронка была закручена до 35 Н/см, и в полость доступа для винтов был помещен композит. Окклюзия проверялась при центральной окклюзии, а также при передних и боковых экскурсиях.
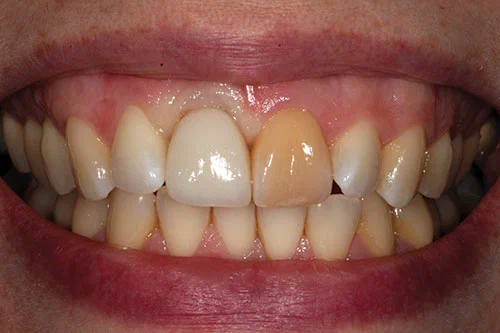
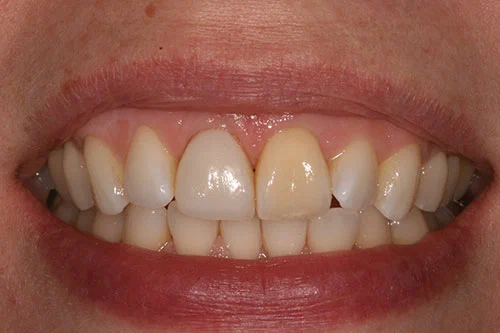
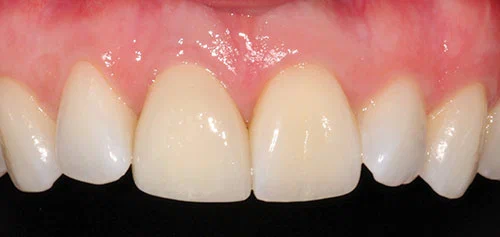
Пациент был очень доволен достигнутым эстетическим результатом (Фото 23). Коронка имплантата смотрится естественно. Оба центральных резца немного темнее соседних боковых резцов. Это было обсуждено с пациентом, и установка винира на верхний левый центральный резец не была завершена, так как пациент хотел сделать его как можно менее инвазивным.
Из-за высоких эстетических требований пациента и высокой линии улыбки этот случай необходимо было спланировать и выполнить на самом высоком уровне для достижения успеха. Результат в данном случае превзошел ожидания пациента.
У большинства производителей элитных имплантатов, в том числе у ADIN, есть решения для таких сложных случаев. Благодаря широкой линейке системы имплантатов ADIN, возможно обеспечить надежное и выгодное решение для пациента и врача в любом клиническом случае.
